MENU
菅田眼科クリニック
谷山駅から徒歩10分の眼科です。白内障・緑内障・加齢黄斑変性・網膜硝子体・ドライアイなどは、鹿児島市の菅田眼科クリニックへお任せください。
診療のご案内MEDICAL INFO
- ホーム
- 診療のご案内
「患者さんの医療費負担軽減」の取り組み
当院では、「患者さんの医療費負担軽減」の取り組みとして、院内でお会計時にお薬をお渡ししておりますので、薬局でのお支払いや、待ち時間がありません。
また、かかりつけ薬局をお持ちの方などには、院外処方箋をお渡しすることもできます。
診療内容について
白内障・遠近両用眼内レンズ(多焦点眼内レンズ)による白内障手術
白内障の手術を受ける際、3焦点の眼内レンズをお選び頂くこともできます。
緑内障
初期の緑内障は、ほとんどの場合自覚症状がなく、早期発見・早期治療によって失明という危険性を少しでも減らすことができる病気の一つです。特に40歳以上の方は、ご自分の眼圧がどれくらいであるのかを知っておくことはとても大事です。
当院では、最新の画像診断装置・眼圧測定器により患者さんお一人ごとのデータ管理を行っております。
網膜硝子体疾患
糖尿病性網膜症・黄斑前膜など
外眼部疾患の治療
眼瞼下垂・翼状片・睫毛乱生症・霰粒腫など
レーザー治療
網膜症・緑内障・後発白内障など
加齢黄斑変性症の薬剤治療
OCTスキャナーによる画像診断と、加齢性黄斑変性治療薬を用いた治療を行っております。
近視治療(自由診療)
ICLによる近視矯正手術を行っております。
オルソケラトロジーレンズによる治療、点眼による近視治療を行っております。
目のかゆみについて
目のかゆみには「世界で初めての1日1回上下眼瞼(眼周囲)へ塗布するクリームタイプのアレルギー性結膜炎治療剤」や「点眼薬」を処方しております。
ドライアイ
点眼・涙点プラグによる治療などを行っております。
流涙症
涙目でお困りの方へ、涙点・涙道・鼻涙管の治療も行っております。
眼鏡処方
眼科専門医確認のもと、眼鏡専任スタッフがより快適な眼鏡作製のアドバイスを行っております。
コンタクトレンズ処方
眼科専門医確認のもと、コンタクト専任スタッフがより安全で快適な、コンタクトレンズ作製のアドバイスを行っております。
眼精疲労・肩こり外来
慢性的な眼精疲労・肩こりでお悩みの方は、ぜひ一度眼科を受診されることをお勧めします。
ドライアイ・屈折異常・メガネ、コンタクトレンズでの過矯正などがないか詳しくお調べして調べして、眼精疲労の分析、VDT健診、適切な屈折矯正の提供など、具体的な改善方法のアドバイスを行っております。
また、投薬処方・ワックの眼科医療機器による訓練などを行っております。
ICLについて
眼内コンタクトレンズ治療
角膜を削らない視力回復

Implantable Contact Lens(ICL)
Vision Correction
ICLの特長
ICLとは、手入れ不要の眼内コンタクトレンズです。
- 1.角膜を削らない視力矯正手術
- レーシックと違いICLは角膜を削らないので、レーシックは角膜を削るので一度削ってしまったら元に戻すことのできない不可逆的な治療法です。
一方ICLは、目の中にレンズを入れる足し算の治療法なので、見え方の質を下げる事なく、クリアな世界が実現します。 - 2.ドライアイになりにくい
- レーシック治療は20%ドライアイになると言われていますが、ICLはドライアイになりにくい治療法です。
- 3.レンズ交換の必要なし
- 眼内に挿入するレンズは交換の必要がなく、長期にわたり視力を維持することができます。また、将来白内障になったときは、普通の人と同じように手術が出来ます。
- 4.長期安定性
- レンズは、コラマー(Collamer)と呼ばれる生体適合性の高い素材で出来ていて、眼の中で異物として認識されにくい素材です。
- 5.厚生労働省認可
- 2005年に米国FDAに置いて医療機器として承認され、2010年には日本の厚生労働省からも高度医療機器として承認されています。
- 6.紫外線をカット
- ICLは、加齢の原因と言われる紫外線をカットします。
- 7.夜の見え方が良好
- 特に夜の見え方がレーシックに比べて優れていると言われております。
ICLとレーシックの比較
| 特性 | ICL治療 | レーシック |
|---|---|---|
| すっきり鮮やかな見え方 | ◎ | 〇 |
| 特性 | ICL治療 | レーシック |
|---|---|---|
| 20~30分の治療 | 〇 | 〇 |
| 角膜に対して | 角膜を削らない | 角膜を削る |
| ドライアイ | ドライアイにならない | 時折ドライアイになる |
| 特性 | ICL治療 | レーシック |
|---|---|---|
| 元に戻せる又は、取り出せる | 取り出せます | 元に戻せません |
| 将来の白内障手術への対応力 | 取り出せます | 度数のズレが起こる |
| 薄い角膜への治療 | ◎ | 限度があります |
| 紫外線カット | レンズ素材が紫外線カット | × |
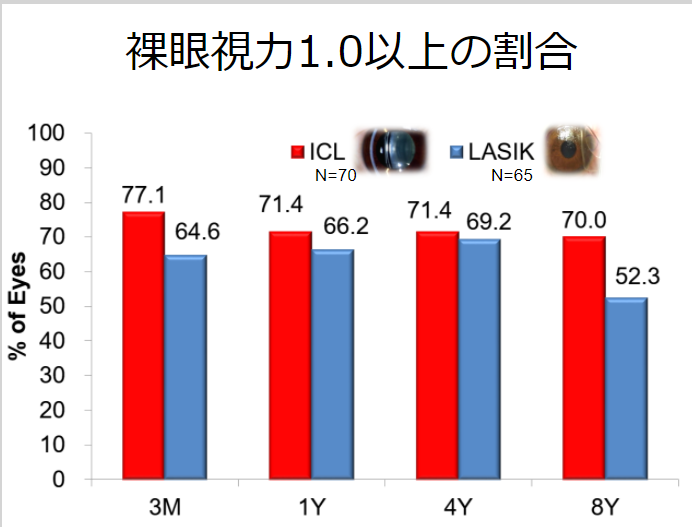
レンズの種類と費用
| 使用レンズ | 片眼費用 (レンズ代・税込) |
|---|---|
| 乱視なし | 320,000円 |
| 乱視あり | 345,000円 |
※上記費用には術後3カ月間の診療代が含まれます。
目のかゆみについて
「世界で初めての1日1回上下眼瞼(眼周囲)へ塗布するクリームタイプのアレルギー性結膜炎治療剤」や「点眼薬」で、目のかゆみには早めの対策をお勧めします!

緑内障手術について
緑内障とは
緑内障とは眼圧の上昇などにより視神経が障害され視野が欠けてくる疾患です。現在日本における失明の第1位であり、40歳を越えると罹患率が高くなります。40歳以上の日本人では20人に1人が緑内障で70歳以上では10人に1人が緑内障です。実はすでに緑内障にかかっている人の多くは視野障害を自覚することなく、自分が緑内障であるということを知らずに暮らしています。視野が欠けると言っても黒く見えるのではなく、部分的にぼやけて見えるからです。また片方の眼の視野が障害されても、もう片方の眼でその視野をカバーするため多くの人が自分の病気を知らずに生活しています。日本緑内障多治見疫学調査では約90パーセントの方が自分自身では緑内障とは思っていない未治療、無自覚の潜在患者であることがわかりました。そのため健康診断で緑内障が発見されるというケースがほとんどです
2020年1月にファイザー社が行った40歳以上の車を運転する人を対象に行った緑内障に関する意識調査があります。
- ■全体の約4割が緑内障の症状を「把握していない」
- 緑内障が眼の病気であることは9割近くの人が認知していました。しかし、緑内障の正しい症状を選ぶ質問で、間違った項目を選択した人は全体の約4割を占め、具体的な症状が把握されていない実態が明らかとなりました。
- ■「視野の欠けを自覚することはまれである」と知っていたのは全体の4割に満たない
- 「視力」と「視野」の違いについて尋ねたところ、7割近い人が「知っていた」と回答しました。しかし「視野」に関する症状の質問では、視野の欠けを自覚することがまれであると「知っていた」のは全体の4割を満たしませんでした。この結果から、「視野」に対する理解度の低さが浮き彫りとなりました。
- ■視野異常の運転への影響を正しく理解している人の割合はわずか1割
- 「緑内障による視野異常を理解している人」(緑内障が及ぼす運転への影響を尋ねた質問で正しい項目のみを選択した人)はわずか1割でした。この結果から、視野異常の運転への影響を啓発する必要性が見出されました。
- ■半数以上の人が「緑内障と診断されたら運転できなくなる(禁止される)」と誤解
- 緑内障と診断されても、視野異常を自覚し、対策を取れば運転を続けることが可能です。緑内障の運転への影響を尋ねた質問では、半数以上の人が事実とは異なる「緑内障と診断されたら運転できなくなる(禁止される)」について「そう思う」と回答しました。
- ■早期発見につながる視野検査 8割以上が「受けたことがない」
- 緑内障は定期的に眼科を受診して視野検査を受けることで早期発見・早期治療が可能です。全体の約6割がその事実を知っていました。しかし、視野検査を受けたことが「ある」と回答した人は約2割にとどまりました。
緑内障は自分で気づくことは困難ですが検査をすることにより初期段階で診断、治療が可能です。
緑内障対策として大事なことは症状がなくても40歳をすぎたら年一回の眼科での検診を受けることをおすすめします。
緑内障が失明の第一位となる理由は発見の遅れです。
残念ながら緑内障になってしまったら一度欠けた視野はもう二度と元には戻りません。
そのためにも早期発見、治療が大事です
緑内障の原因
眼の中にある毛様体というところから作られる房水という液体によって一定の圧力が眼の中に発生し眼球の形が保たれています。この圧力のことを眼圧と言います。この眼圧が適性範囲を超えて上昇しその状態が持続すると視神経が障害され視野が欠損し緑内障になるのです。一般的には眼圧は10~21mmHgが正常範囲とされていますが21mmHg以下でも緑内障になる人がいます。
これを正常眼圧緑内障といいます。
これは日本人に多い緑内障で、全緑内障の約70パーセントがこの正常眼圧緑内障です。
眼圧以外の原因とし視神経が弱い、血流が少ないなど考えられています
緑内障の分類
- ■開放隅角緑内障
-
一般に多いのは開放隅角緑内障です。
視野の進行は通常ゆっくりです。眼圧が20mmHg以下である正常眼圧緑内障も開放隅角緑内障に含まれます。
近視の人や高齢者に多いと言われています。
緑内障はほとんど自覚症状がないまま進行していきますので40歳を超えたら定期健診を受けましょう
- ■閉塞隅角緑内障
-
隅角が虹彩根部で閉塞されて眼圧が上昇することによって生じる緑内障です。
急激に眼圧が上昇することがあり急性緑内障発作と言い治療が遅れると短期間で失明に至ることがあるため緊急の対応が必要となります
眼圧の正常値
最近の大規模な調査(多治見スタディ)によると、日本人の平均眼圧は14.5mmHgであり、ばらつきの程度(標準偏差が2.5mmHg)を考えると、正常の眼圧は10~20mmHgであるということが分かりました。眼圧は、1日の間でも時刻により変動するうえに、どの時期に眼圧が高くなるのかというパターンには、個人差が大きいことが知られています。また四季に恵まれた日本において、眼圧は、冬季に高く、夏季には低くなりやすいことも知られています。日常生活において眼圧に影響する因子としては、年齢、性別、屈折(近視や遠視の程度)、人種、体位、運動、血圧なども知られています。このように多くの因子が複雑に影響しあって、眼圧が決まっているのです。前述したように、「眼圧の正常値」は、健康人を対象とした調査に基づいて統計的に求められた値(全体の95.5%がおさまる平均値±標準偏差の2倍)であって、この範囲にあるからといって緑内障にならないとは言いきれません。実際に、日本人では、眼圧が正常範囲であるにもかかわらず、緑内障になっている「正常眼圧緑内障」の患者さんが過半数を占めていることが判明しました。
房水と眼圧
それでは緑内障という病気とはどんな病気でしょうか?緑内障は、日本緑内障学会のガイドライン(第三版)によると、「視神経と視野に特徴的変化を有し、通常、眼圧を十分に下降させることにより視神経障害を改善もしくは抑制しうる眼の機能的構造的異常を特徴とする疾患である」と定義されています。つまり緑内障は、視神経の形(乳頭形状)と機能(視野)の特徴的な変化から診断されます。緑内障は、古くから、眼圧が上昇することで視神経が障害される病気として理解されてきましたし、実際に眼圧を下降させることが治療として有効なことも知られています。しかし近年の研究では、正常眼圧緑内障が多い日本人においては、必ずしも、眼圧上昇だけが原因であるとはいえないことが分かっています。しかしガイドラインにも記載してあるように、(正常眼圧緑内障を含めて)すべての緑内障において、眼圧を下降させることで、緑内障になるリスクが下がることが知られていますし、緑内障になった患者さんでも、その視野が悪くなる(緑内障が進行する)可能性を低くすることができます。したがって、緑内障の患者さんにとっては、自分の眼圧値を知っておくこととともに、眼圧値を安全な範囲にコントロールしていくことが重要です。
緑内障の症状
緑内障の自覚症状としては、見えない場所(暗点)が出現する、あるいは見える範囲(視野)が狭くなる症状が最も一般的です。しかし、日常生活では、両眼で見ていますし、多くの場合、病気の進行は緩やかなので、初期は視野障害があってもまったく自覚しないことがほとんどです。実際、緑内障の患者さんが自覚症状で気がつくのは、かなり進行してしまって視野や視力が悪化してからということも多いです。視野障害が進行した場合は、視力が低下したり、場合によっては失明することさえありえます。しかも緑内障が恐ろしいことの理由の一つは、緑内障の進行は常に一方通行であり、喪失した視野や視力を治療によって取り戻すことができません。緑内障の治療は、あくまでも緑内障の進行をゆっくりにするためのものであり、見え方を改善することはできません。また、急激に眼圧が著しく上昇した場合(急性緑内障発作)は、眼痛・充血・目のかすみのほか、頭痛や吐き気を自覚することもあります。こういう場合は、大変苦しいですし、急速に視野が悪化していきますので、すぐに治療を受ける必要があります。逆に、ゆっくりと眼圧が上昇していく場合や、正常眼圧でも緑内障になるタイプでは、自覚症状がないために、気がついたら視野が悪くなっていたということになりがちです。
緑内障の検査
緑内障を診断したり治療経過の良し悪しを判断するには、定期的に多くの検査を行う必要があります。緑内障の検査は基本的には定期的に生涯にわたって続けていく必要があります。
- (1)眼圧検査
- 眼圧を測定する器械はいくつかの種類があります。患者さんの目に器械を直接接触させて測定する器械や、患者さんの目に圧縮した空気を吹き込んで測る機械などがあります。それぞれの器械には長所短所があり、どちらが優れているというわけではありません。
- (2)隅角検査
- 主に診断のために行う検査で、専用のコンタクトレンズを用いて行います。この特殊なコンタクトレンズを患者さんの目に押し当てて隅角を観察して診断します。点眼麻酔をして行いますので、痛みはありません。
- (3)眼底検査
-
視神経の障害の程度を判定するために行う検査です。視神経の眼球の出口(視神経乳頭)には、小さなくぼみがあり、緑内障ではこのくぼみが拡大します。健康診断などでは、よく「視神経乳頭陥凹拡大(ししんけいにゅうとうかんおうかくだい)」と判定されます。眼底検査は少しまぶしいことはありますが、痛みなどはありません。
最近では、光干渉断層計(OCT)などの三次元画像解析装置を用いて視神経乳頭や網膜の神経線維の厚みを測ることにより、緑内障をより適確に診断できることが増えています。
OCTによる網膜の神経線維解析の図
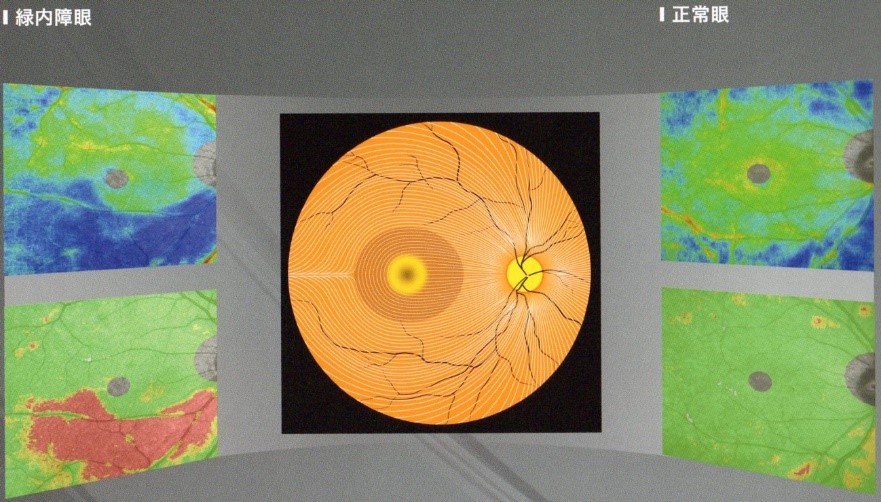
- (4)視野検査
- 見える範囲を調べる検査です。特殊な機械の前に座って、小さな光が見えるか見えないかでボタンを押します。30分近くかかる面倒な検査ですが、緑内障の進行具合を判断するために、最も重要な検査です。
緑内障の治療
緑内障は、眼圧を下げることができれば、その進行を防止したり、遅らせたりすることができる可能性のある病気です。正常眼圧緑内障でさえも、眼圧をさらに下げることで病気の進行を遅らせることができる可能性があります。ただし、ひとたび障害されてしまった視神経は、残念ながら回復することはありません。また、どんなに手を尽くしても進行を止められない緑内障もあります。しかし、早期に緑内障を発見できれば、言い換えれば、まだ視神経の障害が軽いうちに手を打つことができれば、失明に至る危険性はぐっと少なくなります。治療の目的は進行を止める、または遅らせることであり、回復させるものでないことをご理解ください。治療方法としては、薬物療法・レーザー治療・手術がありますが、すべての緑内障に対して同じ治療効果があるのではなく、緑内障のタイプやそれぞれの人に適した治療方針を決定していくことがとても重要です。

薬物療法
多くの緑内障では、薬物療法が治療の基本となります。現在では、さまざまな薬効を持った点眼薬が発売されており、緑内障のタイプ・重症度・眼圧の高さなどに応じて処方されます。点眼薬の種類は緑内障治療薬だけで現在10種類以上あります。一種類の目薬だけで効果が少ないと判断された場合は、複数の目薬を組み合わせて処方されます。点眼は1回に1滴、複数のときは5分以上空けてさすことが、なるべく副作用を少なくして、確実に効果を得る点眼方法です。また、眼圧を下げる飲み薬もありますが、全身の副作用が強く出ることがあり、内服できない場合もあります。目薬は病状を維持するためのものです。症状が改善しないからといってやめてしまわず、長期的に根気よく続けていくことが重要です。
レーザー治療
レーザー治療には主に二つの方法があります。一つは、虹彩(いわゆる茶目)に孔を開けて、眼内の房水の流れを変えるというもので、多くの閉塞隅角緑内障がこの方法によって治療可能です。虹彩に孔を開けるときにレーザーを使用します。もう一つは、線維柱帯に照射することで房水の排出を促進するためのレーザー治療です。一部の開放隅角緑内障に効果があります。レーザー治療の痛みは極軽度で外来で行うことができます。
手術
薬物療法やレーザー治療が功を奏さなかった場合に行われる治療です。大まかには、房水を眼外に染み出すように細工をする手術と、線維柱帯を切開して房水の排出をたやすくしてやる手術の二つがあります。また、房水の排出を改善するために留置する器具も認可されました。これらの手術方法は症例に応じて選択されます。手術をしても症状が改善するのではなく、あくまで眼圧を下げて進行を食い止めるのが目的です。緑内障の手術方法は年々改良が進み、治療成績もかなり改善されてきました。
低侵襲緑内障手術について
近年国内でもMIGSといわれる低侵襲緑内障手術が登場し、早期のうちから積極的に治療を行うことが可能となりました。身体に負担の少ない緑内障手術になりますので早期発見した際は積極的に治療して現在の視神経、視野を守ることが期待できます。
※当院はこの手術を実施することのできる水晶体再建術併用眼内ドレーン手術の施設基準の承認を厚生局より受けております。
iStent®とは
水晶体再建術併用眼内ドレーン手術は低侵襲緑内障手術の中でも最も低侵襲な手技になります。水晶体再建術併用眼内ドレーン手術で使用するiStent®は体内に留置するデバイスとして世界最小のデバイスで、長さ1mm、重さ60マイクログラム*で医療用チタンという材質の緑内障手術用の非常に小さなインプラントです。
(*1マイクログラムは100万分の1グラム)

※水晶体再建術併用眼内ドレーン手術では、白内障手術時眼内レンズ挿入後にiStent®を入れることが可能です。
iStent®の手術について
iStent®の手術は白内障手術と同時に行います。白内障手術では小さな切り口を作りますが、その同じ切り口から器具を挿入してiStent®を眼の組織に埋め込みます。痛みを感じることはありません。手術中に頭の位置を変えたりすることがありますので医師の指示に従って下さい。
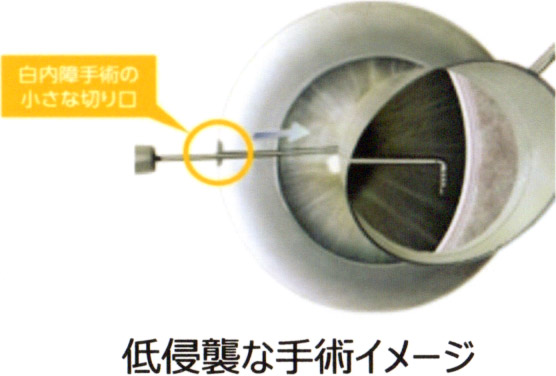

利点と安全性
- ・白内障手術と一緒に手術ができます。
- ・手術時の眼の切り口が小さいので術後の早期回復が期待されます。
- ・眼圧を下げる効果が期待されます。
- ・緑内障治療用の目薬の数を減らす事ができる可能性があります。
iStent®の役割
iStent®を眼の中の組織に入れることで、房水と言われる眼圧を調整する液体の排出を改善し、眼圧を低下させ安定させることが期待できます。
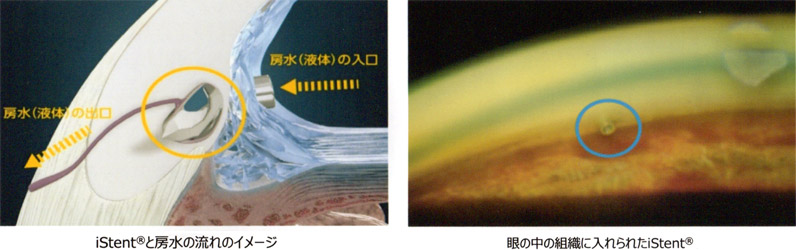
※iStent®は2012年にFDAで認可を受け、世界35か国の多くの患者様に使用される臨床実績豊富なデバイスです。国内でも2017年に保険適用になっております。(世界で50万眼以上使用 2019/3月現在)
糖尿病性網膜症について
はじめに
糖尿病網膜症は、糖尿病腎症・神経症とともに糖尿病の3大合併症のひとつです。
糖尿病性網膜症の発症には糖尿病になってから数年から10年ほどかかりますが症状を自覚されないうちに進行し自覚症状が現れたときはすでに失明の危機に瀕した状態であるということも多々あります。
まだ見えるから大丈夫という自己判断は危険です。
そのためにも定期的に眼科での定期検査を受けることがとても重要です。
糖尿病網膜症の分類
糖尿病網膜症は、進行の程度により大きく三段階に分類されます。
(1)単純糖尿病網膜症
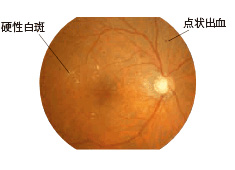
初期の糖尿病網膜症で、細い血管の壁が盛り上がってできる血管瘤(毛細血管瘤)や小さな出血(点状・斑状出血)が出現します。蛋白質や脂肪が血管から漏れ出て網膜にシミ(硬性白斑)を形成することもあります。この時期には自覚症状はほとんどありません。ただし糖尿病黄斑症(下参照)の場合は視力が低下することもあります。
(2)前増殖糖尿病網膜症
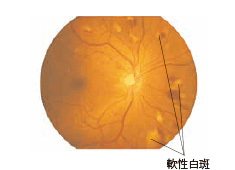
単純網膜症よりも一歩進行した状態です。網膜血管が広い範囲で閉塞し、網膜に十分な酸素が行き渡らなくなると、不足している酸素を供給するために新しい血管(新生血管)を作り出す準備をはじめます。この時期になるとかすみなどの症状を自覚することが多くなります。自覚症状が全くないこともありますが危険な状態に一歩踏み込んでおり前増殖糖尿病網膜症では、ほとんどの場合、網膜光凝固術を行う必要があります。
(3)増殖糖尿病網膜症
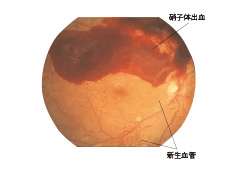
重症化した糖尿病網膜症です。新生血管が網膜や硝子体に向かって伸びてきます。新生血管の壁が破れると、硝子体に出血することがあり、黒いゴミの様なものが見える飛蚊症が出現したり、出血量が多いと急な視力低下を生じます。また、増殖組織といわれる線維性の膜が出現し、これが網膜を引っ張って網膜剥離(牽引性網膜剥離)を起こすことがあります。この段階の治療には、手術を必要とすることが多くなります。
*糖尿病黄斑症
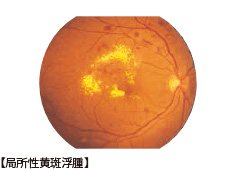
網膜のものを見るために最も重要な部分である黄斑付近に毛細血管瘤が多発したり、血液成分が染み出たりして、黄斑にむくみを生じた状態が糖尿病黄斑症です。単純網膜症でも起こることがあり、この場合は視力が低下することもあります。
糖尿病網膜症の治療
- (1)網膜光凝固術
- 網膜光凝固術ではレーザーを使用し、主に網膜の酸素不足を解消し、新生血管の発生を予防したり、すでに出現している新生血管を減らしたりすることを目的として行われます。この治療で誤解を生みやすいのは予防治療であるのでレーザーを受けたからといって視力が良くなることはまずありません。しかし将来の安定した視力を確保し失明を防ぐための最も大事な治療です。
- (2)硝子体手術
- レーザー治療で網膜症の進行を予防できなかった場合や、すでに網膜症が進行して網膜剥離や硝子体出血が起こった場合に対して行われる治療です。眼球に3つの穴をあけて細い手術器具を挿入し、目の中の出血や増殖組織を取り除いたり、剥離した網膜を元に戻したりするものです。大変細かい操作を必要とする手術です。
- (3)硝子体内注射
- 抗VEGF薬を硝子体内に注入する治療法です。
当院では抗VEGF薬としてアイリーア、ルセンティスを使用しております。
黄斑浮腫に適応があり新生血管の出現を抑える効果もあります。
当院の白内障手術について
白内障とは?
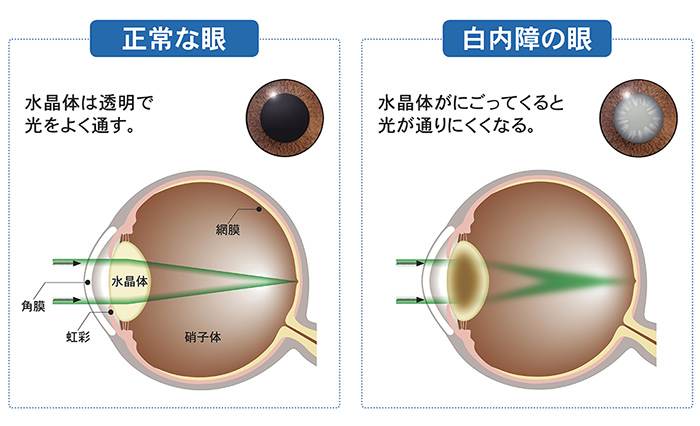
日帰り手術(入院も可)
通常、日帰りで手術を行っておりますが、入院にも対応できる設備を整えております。
点眼麻酔
目薬のみの麻酔で、注射の必要はありません。
角膜小切開手術
約3ミリの切開創で手術を行います。縫合する必要はなく、手術による乱視の発生はほとんどありません。
※目の状態によっては、他の手術方法で行う場合もあります。
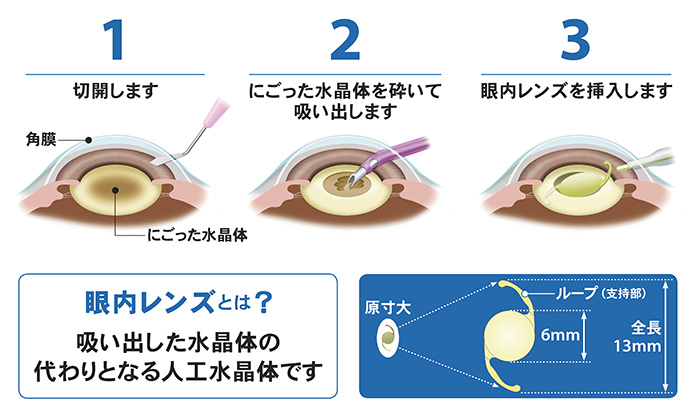
眼内レンズの種類

※目の状態の診断によって眼内レンズの種類が選択できない場合もあります。
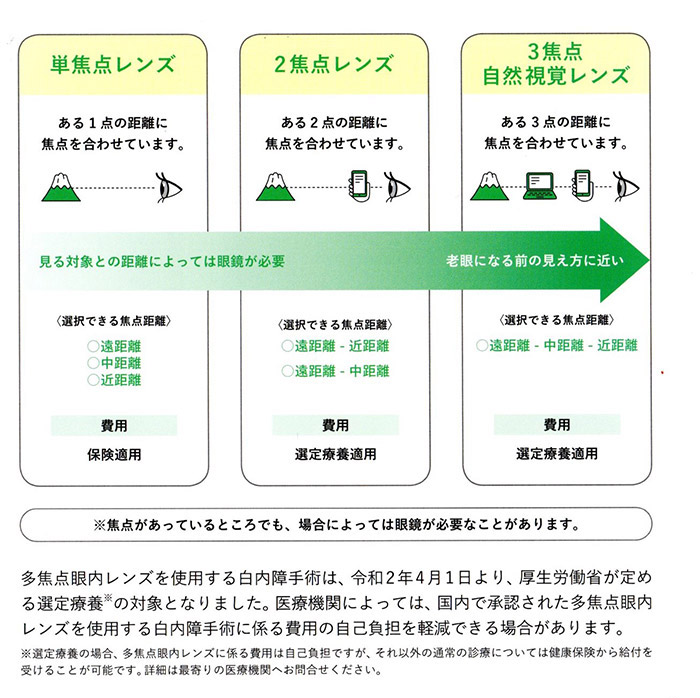

単焦点レンズ(保険診療)
※健康保険が適応されます。

老視矯正レンズ(選定療養)

手術後の診察・点眼は必要です。
オルソケラトロジー治療
オルソケラトロジーの矯正メカニズム
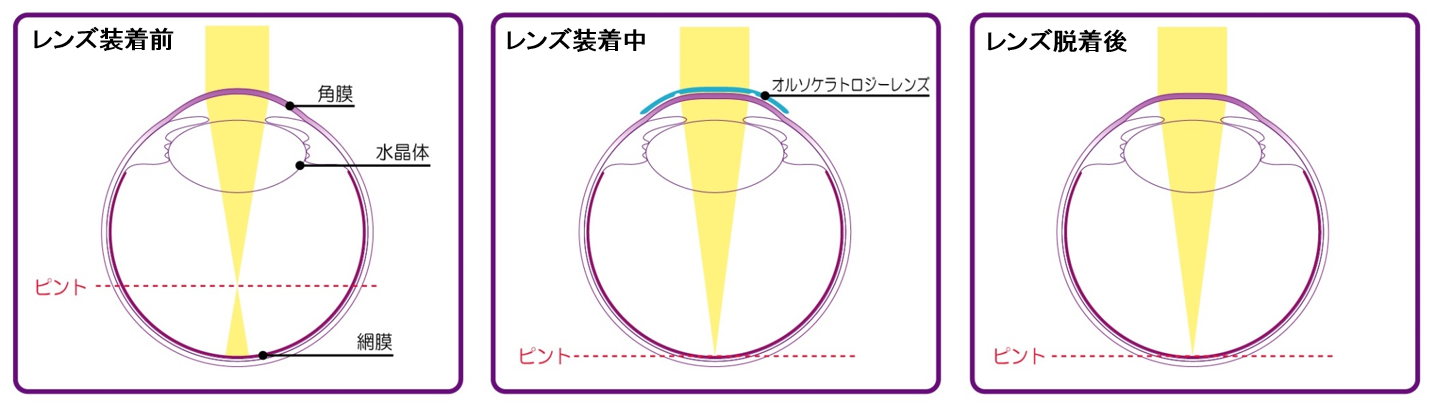
レンズ装着前
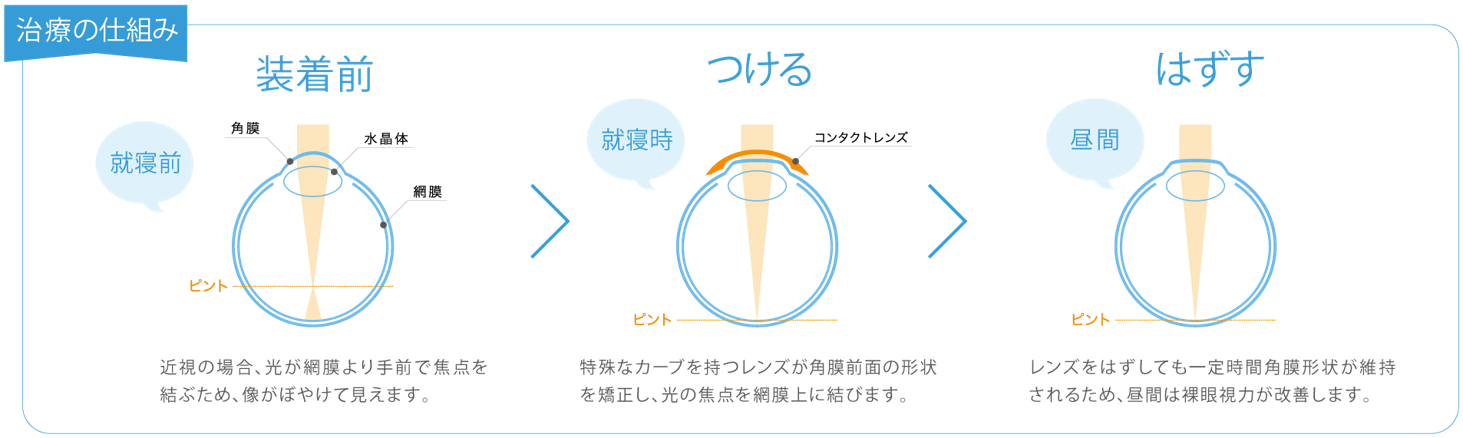
通常は光が角膜と水晶体の屈折力により、網膜上で焦点を結びますが、近視の状態である場合、網膜より手前で焦点を結ぶために像がぼやけて見えます。
レンズ装着中
オルソケラトロジーレンズを就寝時に装用することにより、特殊な内面カーブが角膜前面の形状を変化させ、扁平化することにより焦点が網膜上で結ばれ、像がはっきり見えます。
レンズ脱着後
オルソケラトロジーレンズによって扁平化された角膜前面は、レンズをはずしても一定時間形状が維持されるため、日中は裸眼視力が改善されます。

オルソケラトロジーレンズ基本デザイン
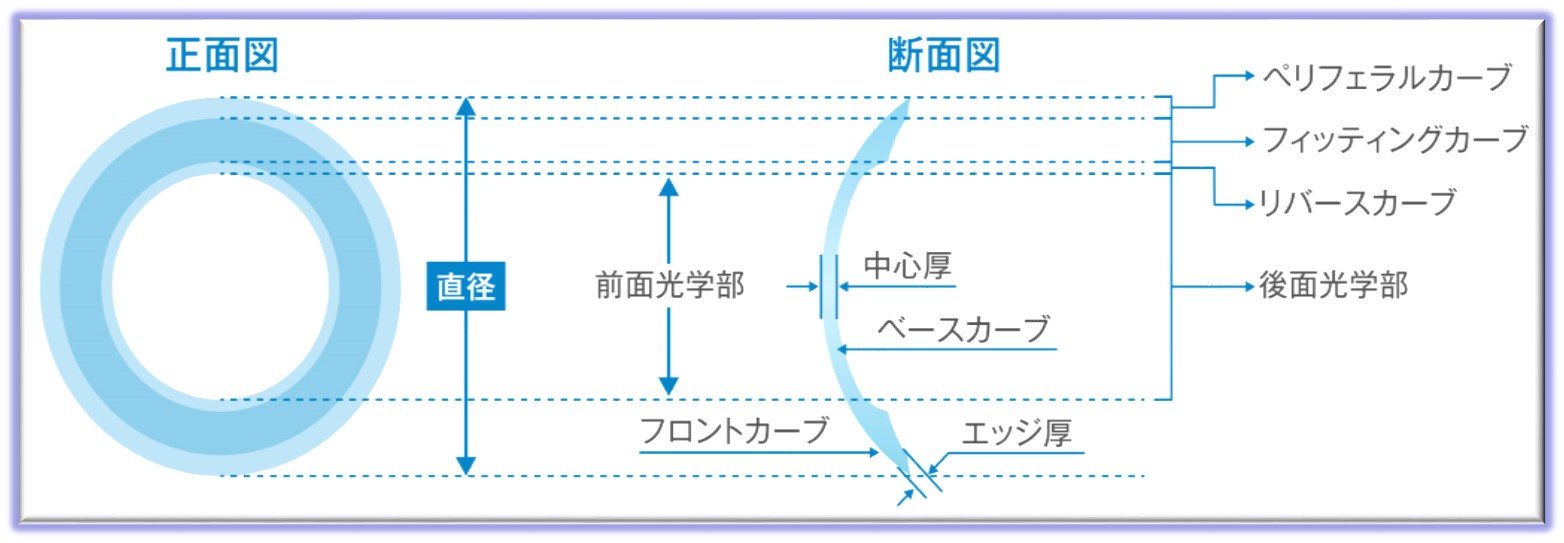
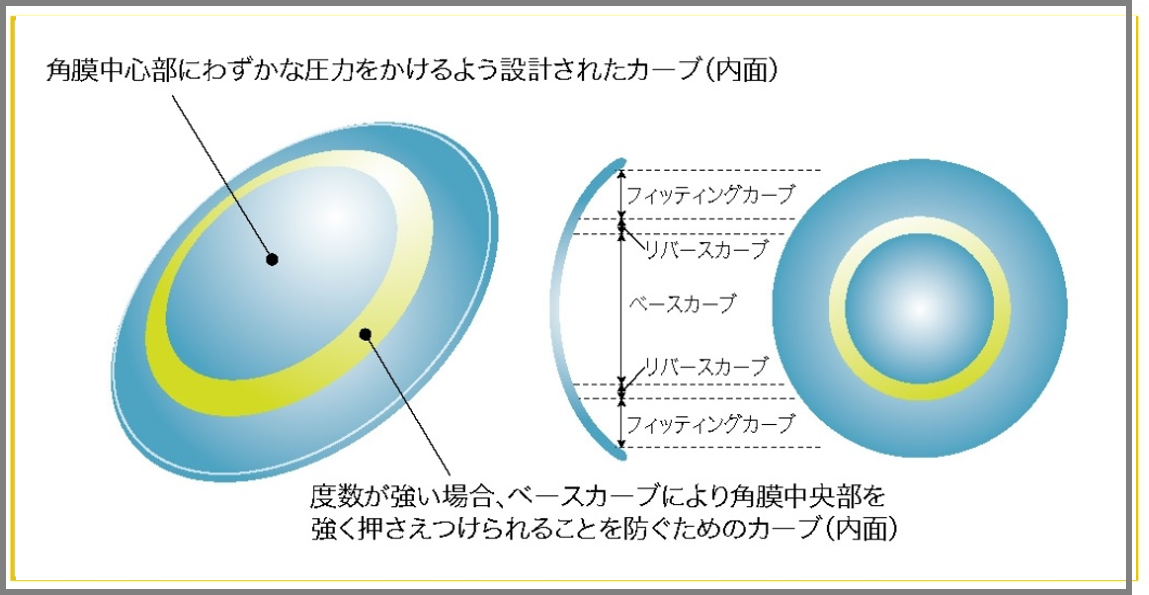
日本人の角膜形状に合わせて開発されたデザイン
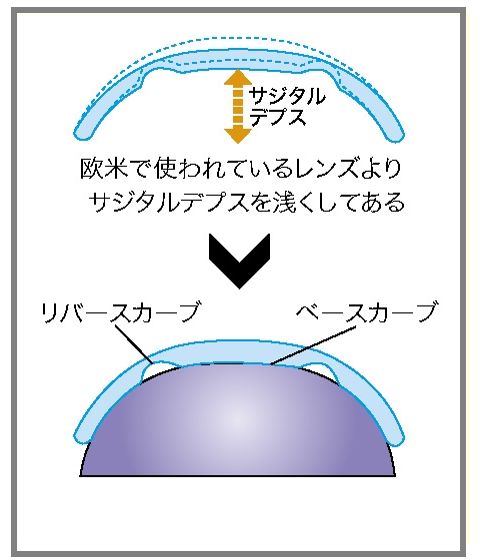
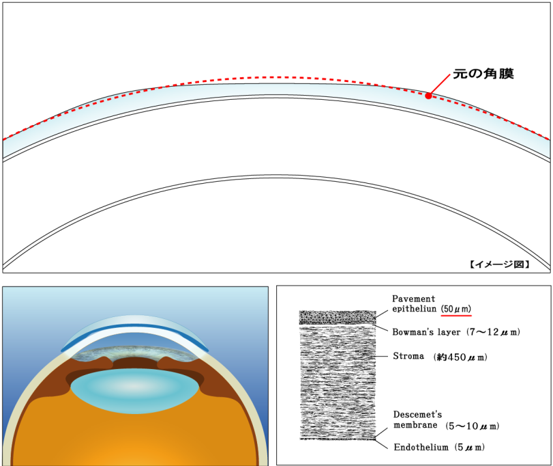
東レ製レンズは、日本人に多い角膜中心部に突出の少ないフラットな球形角膜にも安全に処方するため、リバースカーブの長さとカーブをコントロールし、サジタルデプスを浅く設計しています。
これにより角膜への固着をなるべく防ぎ、レンズの動きによって涙液の交換が良好におこなえるようデザインされています。
また、レンズ中央部のベースカーブが角膜上皮の厚さの範囲内で角膜形状の変化をおこなえるようにレンズのリバースカーブを設計しています。
レンズの素材
構成モノマー:フッ素含有メタクリレート系化合物・ケイ素含有メタクリレート系化合物
着色剤:フタロシアニン系着色剤
レンズカラー:ブルー

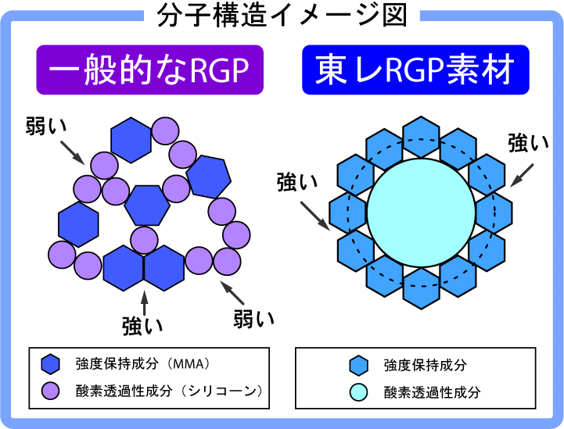
独自の高分子テクノロジーから生まれたしなやか素材を使用。
強度保持成分が強く結びつき、外からの衝撃に対してもしなやかに曲がり、破損しにくいレンズです。
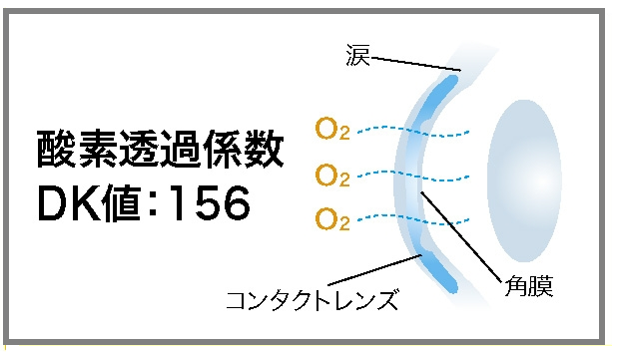
角膜を健康に保つためには、常に十分な酸素を取り入れる必要があります。
レンズ素材は、酸素の高い素材となっております。高水準の酸素透過係数を誇り、角膜に酸素を届けやすいレンズです。
治療スタートのイメージ
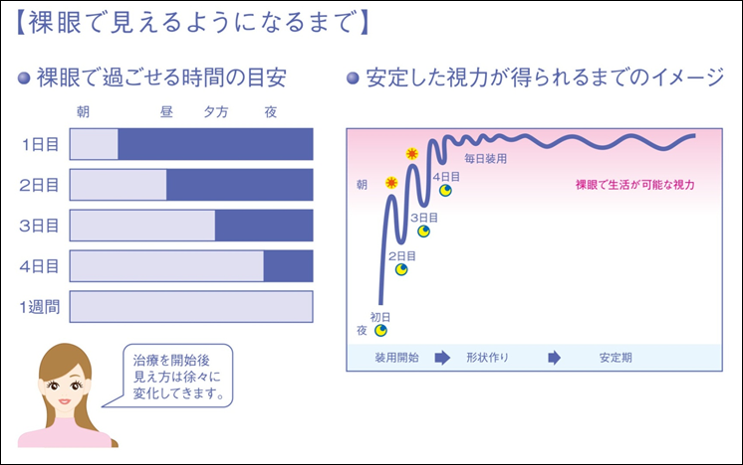
-
カウンセリング
オルソケラトロジー治療にご理解をいただけるよう、矯正原理やメリット・デメリットについてご説明致します。
-
適応検査
眼科検査及びオルソケラトロジー治療が適応可能かを判断する検査になります。
(コンタクトレンズを装用されている方はご相談ください。) -
装用体験期間
オルソケラトロジーレンズを用いて1週間装用体験することができます。
-
治療開始
治療を開始する場合は必ず同意書にサインしていただく必要があります。
(未成年者の場合は保護者の同意が必要です。)
装用体験後の問診と検査を行います。 -
定期検査
治療開始日起算で以下の日程で来院が必要になります。
治療開始日起算の翌日、1週間後、2週間後、1ヶ月後、3ヶ月後、以降3ヶ月毎。
定期検査は治療後の安全性・有効性の確認に大変重要になります。
お守りできない場合は途中で治療を中止させていただく場合がございます。
眼の状態により定期検査以外にも来院が必要になることがございます。
治療スケジュール
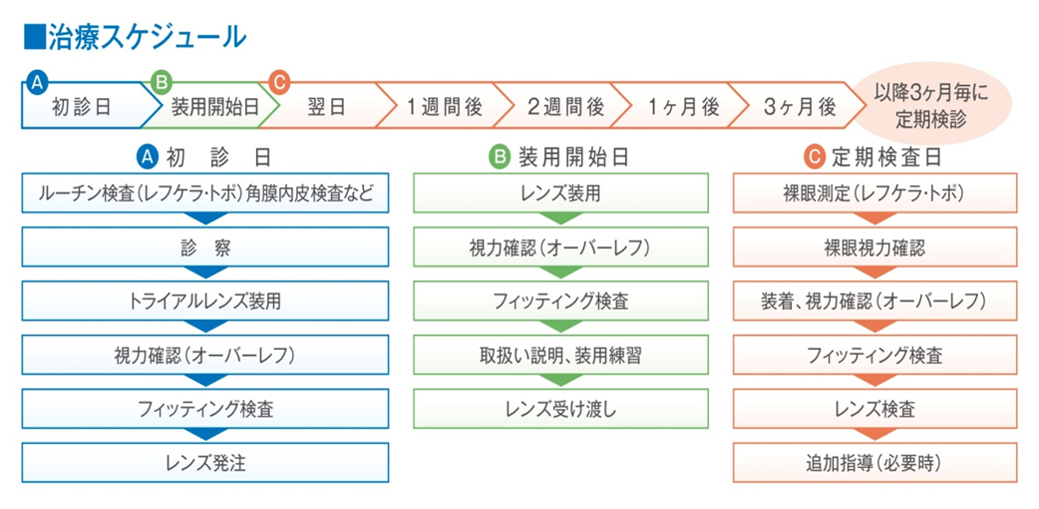
オルソケラトロジー治療に向いている方
- ・ドライアイや角膜障害等の症状がないこと
- ・-1.00~-4.00D程度の近視を目安とする(基本はガイドラインに従う必要があります。)
- ・弱い乱視の方
- ・医師の診断に従い、定期検査を必ず受診いただける方
- ・裸眼でスポーツを行ないたい方
- ・外科的屈折手術に抵抗のある方
- ・睡眠時間を毎日確保できる方
オルソケラトロジー治療に向かない方
- ・強度近視や強度の乱視の方
- ・角膜に病気のある方
- ・円錐角膜の方
- ・アレルギーが強い
- ・重度のドライアイ
- ・屈折矯正手術を過去に受けられた方
- ・定期検査に来られない方
光干渉断層計(OCT)を使用した診療について
緑内障の早期診断が可能になりました

網膜の断層像をより精密に表示
カラーマップ3D画像による診療
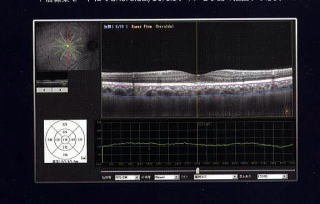
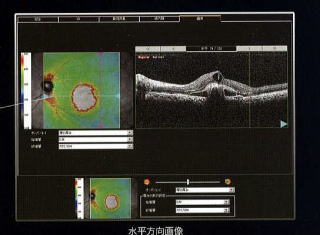
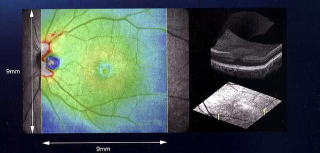
再測定
再測定時、同じ部位をオートスキャンで高精度に撮影し、疾患の変化をフォローアップしていきます。

緑内障・加齢黄斑変性・黄斑円孔・黄斑前膜・黄斑浮腫・網膜剥離などの診断に有効で、視覚的に疾患部位の状態を見て頂けます。
